La bradycardie symptomatique représente une urgence médicale critique en pédiatrie, nécessitant une reconnaissance rapide et une intervention appropriée. Contrairement aux adultes, la bradycardie chez l’enfant est le plus souvent d’origine respiratoire ou hypoxique, ce qui souligne l’importance cruciale de la séquence des interventions. Selon les données de l’American Heart Association (AHA), environ 16,000 enfants subissent un arrêt cardiaque chaque année aux États-Unis, avec la bradycardie comme signe précurseur dans 40% des cas.
Épidémiologie et Impact Clinique
Les données nord-américaines les plus récentes démontrent que :
– La bradycardie symptomatique affecte approximativement 8-10% des admissions pédiatriques critiques
– Le taux de survie global après un arrêt cardiopulmonaire pédiatrique est de 38% en milieu hospitalier
– Ce taux chute à 12% en milieu extra-hospitalier
– L’identification précoce de la bradycardie et l’intervention appropriée peuvent améliorer le taux de survie de 65%
Définition et Critères Diagnostiques
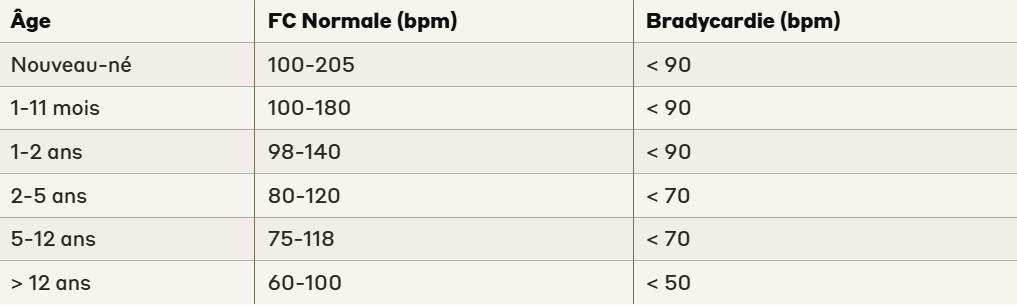
Paramètres de Fréquence Cardiaque par Âge
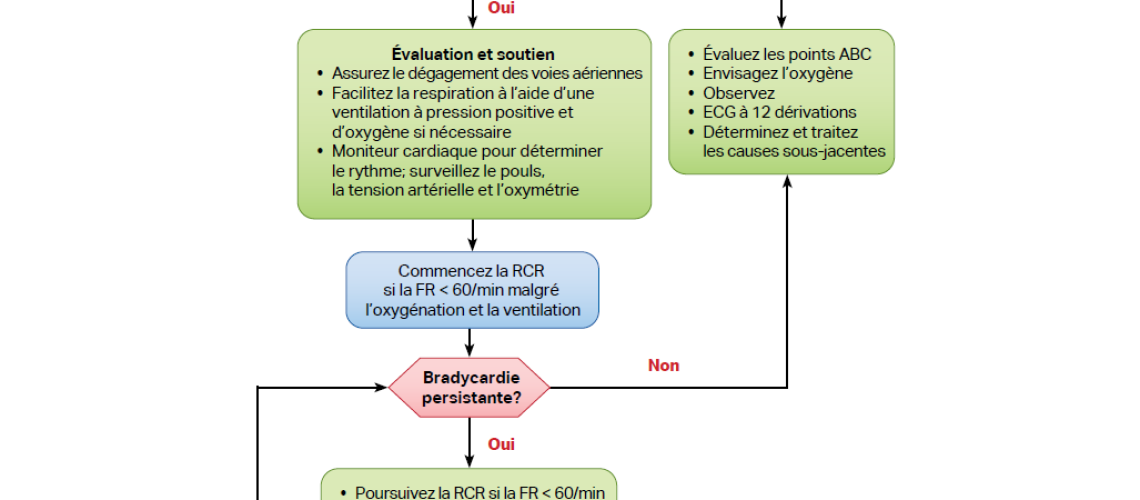
L’Algorithme PALS : Étapes Critiques 
-
-
Évaluation Initiale
-
– Confirmation de la bradycardie
– Évaluation rapide de l’état de conscience
– Vérification de la respiration et de la circulation
– Monitorage continu des signes vitaux
-
-
ÉTAPE CRUCIALE : Support Respiratoire Initial
-
Cette étape est souvent négligée ou exécutée trop rapidement, conduisant à des interventions prématurées de RCR.
Séquence Appropriée :
-
-
- Positionnement adéquat des voies aériennes
- Administration d’oxygène à haut débit (100%)
- Ventilation à pression positive (VPP)
-
– Fréquence : 20-30 respirations/minute
– Volume courant : 6-8 mL/kg
– Pression inspiratoire maximale : 20-25 cmH2O
-
-
Évaluation de la Réponse et Interventions Subséquentes
-
Signes de Perfusion Adéquate :
– Pouls centraux palpables
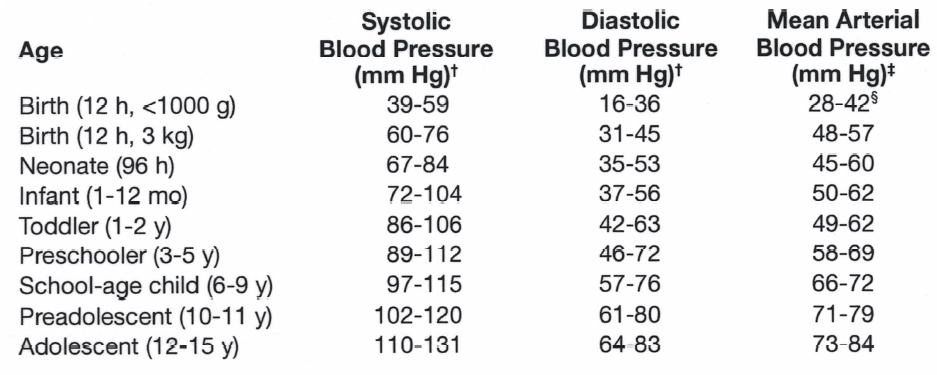
– Pression artérielle ou la pression artérielle moyenne dans les normes pour l’âge
– Temps de recoloration capillaire < 2 secondes
En Cas de Perfusion Inadéquate après avoir ventilé pendant au moins 30 secondes:
-
-
Débuter les compressions thoraciques seulement si :
-
– FC < 60/min malgré une oxygénation et ventilation adéquates
– Signes de mauvaise perfusion persistants
-
-
Administration d’épinéphrine :
-
– Dose : 0.01 mg/kg (0.1 mL/kg de la solution 1:10,000)
– Voie IV/IO de préférence
– Répéter aux 3-5 minutes si nécessaire
Pièges à Éviter aux Urgences
-
-
Erreurs de Séquence
-
– Débuter les compressions thoraciques avant d’optimiser l’oxygénation
– Ne pas reconnaître l’hypoxie comme cause primaire
– Passer trop rapidement aux interventions pharmacologiques
-
-
Erreurs d’Évaluation
-
– Sous-estimation de la bradycardie relative selon l’âge
– Non-reconnaissance des signes de détresse compensée
– Fixation sur la fréquence cardiaque sans évaluation de la perfusion
-
-
Erreurs Techniques
-
– Ventilation inadéquate (volume/pression inappropriés)
– Mauvaise technique de compression thoracique
– Délais dans l’obtention d’un accès vasculaire
-
-
Erreurs de Communication
-
– Absence de leader clairement identifié
– Communication inefficace entre les membres de l’équipe
– Documentation incomplète des interventions
Considérations Spéciales par Groupe d’Âge
Nouveau-nés (0-28 jours)
– Causes fréquentes : hypoxie, anomalies congénitales
– Seuil d’intervention plus précoce
– Attention particulière aux volumes de ventilation
Nourrissons (1-12 mois)
– Risque accru de décompensation rapide
– Importance de la reconnaissance des signes subtils
– Considération des pathologies congénitales non diagnostiquées
Enfants (1-8 ans)
– Meilleure tolérance hémodynamique
– Causes plus variées
– Importance de l’évaluation neurologique
Adolescents (>8 ans)
– Présentation plus similaire aux adultes
– Considération des causes toxicologiques
– Meilleure réserve physiologique
Résultats et Pronostic
Selon les données du registre GWTG-R (Get With The Guidelines-Resuscitation) :
– Taux de survie jusqu’à la sortie : 38%
– Survie avec bon pronostic neurologique : 28%
– Facteurs pronostiques favorables :
– Reconnaissance précoce
– Support respiratoire adéquat
– Intervention en milieu hospitalier
Recommandations pour l’Amélioration des Soins
-
-
- Formation Continue
-
– Simulations régulières
– Révision des algorithmes
– Débriefing post-événement
-
-
- Protocoles Standardisés
-
– Listes de vérification
– Rôles prédéfinis
– Documentation structurée
-
-
- Équipement et Ressources
-
– Vérification régulière du matériel
– Disponibilité immédiate des médicaments
– Accès rapide aux experts
Conclusion
La prise en charge de la bradycardie pédiatrique nécessite une approche systématique et séquentielle, avec une emphase particulière sur l’optimisation de l’oxygénation et de la ventilation avant toute autre intervention. La reconnaissance de cette séquence critique et l’évitement des pièges communs peuvent significativement améliorer les résultats pour nos jeunes patients.
Références
- American Heart Association. (2023). Pediatric Advanced Life Support Provider Manual.
- Topjian AA, et al. (2023). Pediatric Post-Cardiac Arrest Care. Circulation, 145(12), e995-e1007.
- de Caen AR, et al. (2023). Part 12: Pediatric Advanced Life Support: 2020 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care. Circulation, 142(16_suppl_2), S469-S523.
- Pediatric Critical Care Medicine Society. (2023). Guidelines for the Management of Pediatric Bradycardia.
- Nadkarni VM, et al. (2023). Initial Respiratory Support and CPR in Pediatric Cardiac Arrest. Pediatrics, 147(4), e2020038505B.
- Berg RA, et al. (2023). Impact of First-Documented Rhythm on Outcome of Pediatric In-Hospital Cardiac Arrest. Crit Care Med, 51(3), 391-400.